Лечение экземы — комплекс медикаментозных и физиотерапевтических методов, направленных на устранение воспаления кожи, которое проявляется зудом и высыпаниями с серозной (белково-лейкоцитарной) жидкостью. Выделяют несколько разновидностей болезни: истинная, дисгидротическая, варикозная, себорейная экзема. Механизм развития экземы одинаков: проблемы с обменом веществ, воздействие внешних (пищевые консерванты, химические вещества, продукты-аллергены) и внутренних факторов (эндокринные нарушения, микробы в очагах инфекции). Поэтому методы лечения и профилактики совпадают.
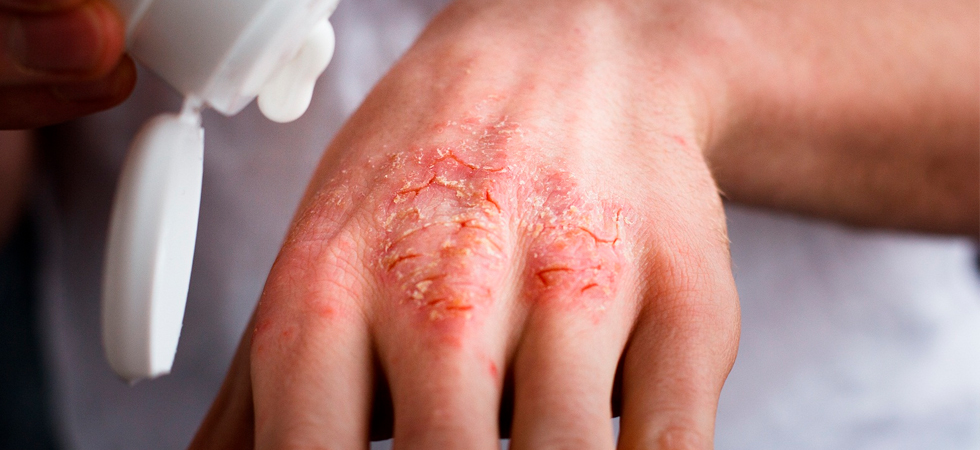
Для острой стадии всех разновидностей экземы характерны следующие проявления: комплексы серозных папул, окруженные шелушащейся и воспаленной кожей, зуд и покраснение кожи. Несколько воспаленных участков могут между собой сливаться. Образовавшиеся на коже папулы лопаются, формируя серозные колодцы или корки. Терапию заболевания подбирают исходя из разновидности экземы, результатов обследования пациента и совокупности факторов, спровоцировавших ее развитие. Чтобы избавиться от экземы, необходимо соблюдать строгую диету и применять назначенные врачом системные и наружные препараты.
Системное лечение экземы
Жаропонижающие средства
При остром течении экземы у пациента повышается температура тела. Для ее снижения рекомендован прием антипиретических или жаропонижающих средств (парацетамол, ибупрофен, ибуклин). Парацетамол входит в группу анальгетиков-антипиретиков, поскольку он снижает температуру тела и уменьшает болезненные ощущения. Также парацетамол считается противовоспалительным препаратом, который эффективно воздействует на воспалительный процесс. Ибупрофен — нестероидное противовоспалительное средство, воздействующее на механизмы воспаления, снижающее температуру и боль в воспаленных участках.
Раньше одним из рекомендованных препаратов считался аспирин, который сегодня практически не используется, поскольку он плохо влияет на пищеварительную систему и повышает риск язвенной болезни. У детей аспирин может вызвать такое серьезное осложнение, как синдром Рея, при котором случается тяжелое поражение печени и почек.
Антибиотикотерапия
Для предотвращения гнойно-септических осложнений и присоединения к основному заболеванию вторичной инфекции следует назначить пациенту антибиотикотерапию. Рекомендованы антибиотики, которые будут воздействовать на грамположительную и грамотрицательную флору. К антибактериальным препаратам относятся:
- амоксиклав, аугментин и дженерик-антибиотик (препарат относится к пенициллиновому ряду и представляет синтетический пенициллин с клавулановой кислотой);
- антибиотики цефалоспоринового ряда (в особенности цефалоспорины 3-го и 4-го поколения вроде цефтриаксона, цефотаксима или цефазолина), которые используют для терапии осложнений инфекционного характера).
Антигистаминные препараты
Экзема имеет аллергическую природу, поэтому для лечения врачи рекомендуют прием антигистаминных препаратов. Среди таких препаратов чаще всего назначают лекарственные средства второго и третьего класса. Медикаменты блокируют рецепторы, чувствительные к воздействию гистамина, благодаря чему его действие сводится к нулю.
Все антигистаминные лекарственные средства оказывают на организм эффект гипосенсибилизации — снижение воздействия аллергена. Также снижается проявление воспалительного процесса, уровень аллергенов и медиаторов воспаления, уменьшается интенсивность или пропадает зуд кожи.
Глюкокортикостероиды
При тяжелых формах течения заболевания либо при отсутствии эффективного результата от общей и местной терапии назначают системные глюкокортикостероиды внутрь или внутривенно. В качестве основы для глюкокортикостероидной терапии выбирают преднизолон или гидрокортизон. Также возможен прием более новых средств, которые считаются производными от этих активных веществ.
Прием глюкокортикостероидов позволяет снизить воспаление кожи и устранить симптомы дерматозов вроде сильного зуда и жжения, что благоприятно скажется на восстановлении трудоспособности пациента, его психоэмоциональном состоянии, повышении качества жизни.
Терапевтический эффект глюкокортикостероидов обусловлен их противовоспалительным, антиаллергическим, сосудосуживающим и антипролиферативным воздействием, которое провоцирует:
- торможение миграции моноцитов, эозинофилов, нейтрофилов в очаг воспаления;
- активизацию гистаминазы, снижение уровня гистамина в очаге воспаления и чувствительности нервных окончаний к гистамину;
- снижение активности лизосомальных ферментов и гиалуронидазы, что понижает проницаемость сосудистой стенки;
- торможение образования свободных радикалов;
- торможение синтеза мукополисахаридов и нуклеиновых кислот.
В отличие от системных медикаментов, препараты наружного действия обладают рядом преимуществ: местной противовоспалительной активностью и минимальным системным действием, поскольку используют их в невысокой концентрации. Они почти лишены побочных эффектов, что обусловлено специфическими особенностями механизма их фармакологической активности. Выраженность эффекта этих препаратов обусловлена степенью связывания глюкокортикостероидов с транскортином и скоростью метаболизма.
Появление локальных побочных эффектов обусловлено торможением глюкокортикостероидами пролиферации фибробластов и синтеза коллагена. Побочные эффекты от глюкокортикостероидов определяются структурой действующего вещества, интенсивностью противовоспалительной активности, содержанием атомов галогена и длительностью приема препарата.
Для минимизации нежелательных эффектов целесообразно соблюдать следующие меры:
- применять препараты в соответствии с рекомендациями врача;
- не смешивать их с другими препаратами локального действия;
- использовать глюкокортикостероиды при отсутствии выраженного эффекта от индифферентной терапии;
- наносить мази и крема, не втирая их и не массируя кожу;
- в случае подозрения вторичного инфицирования применять комбинированные глюкокортикостероиды, которые содержат в составе противомикробные компоненты;
- назначать препарат непродолжительными курсами (у взрослых продолжительность приема не должна превышать месяц), с учетом степени тяжести и локализации заболевания;
- использовать медикаменты наружного действия с высокой эффективностью;
- пробовать различные методы использования препаратов;
- в педиатрии предпочтение отдают негалогенизированным стероидам, которые используют на область складок кожи, лица, половые органы;
- использовать лекарственную форму глюкокортикостероидов в соответствии с локализацией воспаления.
Предпочтительными препаратами для топической стероидной терапии считаются медикаменты последнего (IV) поколения: локоид, метилпреднизолон ацепонат (адвантан), мометазон фуроат (элоком). Все эти препараты обладают высокими профилем безопасности и лечебной эффективностью, поэтому их можно применять на половых органах, области лица и складках кожи. Крема и мази наносят на воспаленный участок кожи один раз в сутки, а при необходимости увеличивают кратность применения до двух раз в день.
Выбор лекарственной формы
Все современные наружные препараты оказывают физическое (увлажняющее или подсушивающее, очищающее, кератолитическое, защитное) и химическое (бактериостатическое, противозудное, вяжущее, обезболивающее) воздействие на кожу. Различные мази и крема имеют разную скорость абсорбции активного компонента кожей, что следует учитывать при подборе схемы лечения. Например, мазь, которая содержит 0,05% бетаметазона дипропионата, относится по своей активности к сверхсильному классу препаратов, а лосьон с тем же составом к умеренному классу. Современные препараты для локального применения представлены большим ассортиментом лекарственных форм, позволяющих узконаправленно подходить к подбору топической терапии.
Глюкокортикостероиды выпускаются в виде кремов, мазей, эмульсий, лосьонов и прочих уникальных форм вроде липокрема. Выбирая форму глюкокортикостероидов, нужно руководствоваться локализацией воспалительного процесса. В случае острых и экссудативных форм воспаления нужно щадяще воздействовать на кожу, избегая препаратов с повышенным содержанием спирта или обладающих активной окклюзионностью.
Чтобы ослабить воспалительный процесс, нужно применять препараты с подсушивающим и охлаждающим эффектом. Для этого назначаются медикаменты с большим содержанием воды: примочки, лосьоны. Со временем начинается переход на активные медикаментозные формы с умеренным содержанием липидной фракции: пасты, эмульсия, крем. При хроническом течении экземы с лихенификацией, выраженной сухостью, явлениями гиперкератоза назначают жирные мази и липокрем, которые из-за повышенного содержания липидов за счет гидратации рогового слоя способны увеличивать абсорбцию препарата, уменьшать потерю воды и фиксировать кортикостероиды в толще кожи.
Высвобождение лечебных компонентов из мази происходит менее интенсивно, чем из крема. Из-за плохой косметической приемлемости мази (чувство жирности, легкая видимость после ее нанесения, плохой запах, сильное пачкание одежды) пациенты часто избегают ее и заменяют на крем, что затем сказывается на результативности лечения. Альтернативой считается новая форма локоида — липокрем, который сочетает свойства крема и мази. Этот препарат оказывает глубокое воздействие на воспаление, легко наносится, очень быстро впитывается в кожу, легко смывается и не пачкает одежду, что делает его использование более удобным для пациентов.
Выбор лекарственной формы препарата зависит от локализации экзематозного процесса. Если у пациента наблюдается поражения чувствительных зон кожи (например, лица), предпочтение отдается крему, эмульсии, мази. При воспалении волосистой части головы врачи назначают раствор, лосьон или шампунь. При локализации воспалительного процесса в зоне туловища или конечностей желательно отдать предпочтение липокрему, крему, мази.
Если в помещении, где постоянно находится больной экземой, высокая температура и влажность воздуха, наблюдается усиленное мацерирующее действие основы, спровоцированное повышенным потоотделением. В случае пониженной температуры воздуха нужно избегать медикаментов с высоким содержанием водной фракции (болтушки, растворы, гидрогели), поскольку при образовании кристаллов льда случаются необратимые нарушения главных свойств основы и повреждается эпидермис.
Лечение экземы: уход за кожей
Пациенты, у которых была диагностирована экзема, должны использовать увлажняющие кожу средства. Необходимость применения увлажняющих препаратов обусловлена специфическими особенностями рогового слоя кожи: увеличение потери воды, нарушение структуры липидов, нарушение кератинизации, изменение секреции сальных желез. Клинически это может проявляться шелушением и сухостью кожи, возникновением микро- и макротрещин, снижением ее защитно-барьерных свойств по отношению к бактериям, грибкам, вирусам и аллергенам.
Желательно, чтобы средство не содержало в составе красителей, отдушек и прочих аллергенов, которые провоцируют обострение болезни. По мере необходимости назначают использование таких липидовосполняющих и увлажняющих средств, как ксеродиан, рипеа, локобейз, трикзера, физиогель. За счет применения этих препаратов удается добиться качественной биоревитализации и быстрого восстановления защитно-барьерных свойств кожи.
Дифференцированный подход к подбору топической терапии пациентов, основанный на адекватном применении в составе комплексной терапии групп и форм местных препаратов, позволит повысить ее эффективность, снизить системную фармакологическую нагрузку, избежать побочных эффектов и осложнений, достичь продолжительной и стойкой ремиссии заболевания, что улучшит качество жизни пациентов.
Физиотерапевтические методы лечения экземы
После улучшения состояния здоровья пациента и начала ремиссии рекомендовано назначение физиотерапии. Действие физиотерапевтических методов направлено на устранение нарушений иммунной системы и уменьшение воспалительного процесса. К основным физиотерапевтическим методикам, которые применяются при экземе, относятся следующие:
- Лазерное облучение — методика низкоинтенсивного воздействия на кожу лазерным инфракрасным диапазоном;
- Электрофорез — метод введения медикаментозных средств путем воздействия переменного электрического тока. Этим способом вводят растворы антигистаминных препаратов;
- Фототерапия — способ воздействия на кожу ультрафиолетового длинноволнового излучения, который не требует дополнительного использования фотосенсибилизаторов. Из-за безопасности метода фототерапию применяют даже при экземе у детей;
- Магнитотерапия используется для терапии хронической экземы и псориатического артрита;
- Электросон — методика обуславливает торможение возбудимости нервной системы и улучшение в организме метаболических процессов;
- Дарсонвализация оказывает на зону поражения вяжущий эффект и уменьшает зуд кожи;
- ПУВА-терапия — метод терапии, предусматривающий использование фотоактивного вещества с облучением кожи длинноволновым ультрафиолетовым излучением. Однако есть у этой методики побочные эффекты: проблемы с желудочно-кишечным трактом и пигментация. Также высокую эффективность показывает прием ПУВ-ванн, при которых лекарства с фотосенсибилизаторами растворены в воде.
Курортное лечение. Для терапии экземы показан морской сухой климат (Мертвое море, Анапа, Геленджик), Забайкалье и Алтайский край, в особенности в раннюю осень, позднюю весну и лето. В санаториях практикуются ванны с содой, солью, лечебными грязями.
Экзема: методы профилактики
Профилактика экзема базируется на соблюдении целого ряда простых правил. Врачи рекомендуют ограничить нагрузки в психоэмоциональной сфере, своевременно лечить все сопутствующие болезни, сбалансированно питаться с исключением из рациона вредных продуктов.
Соблюдение личной гигиены
Первостепенное значение в предотвращении экземы, независимо от ее клинической формы, имеет соблюдение основных правил личной гигиены. Правильный уход за кожей способствует профилактике других кожных заболеваний, помогает предотвратить вторичное инфицирование, которое способно обострить течение основного заболевания. Пока симптоматика не станет активно регрессировать (снижение клинических симптомов), принятие ванны и душа при системном характере поражений лучше отменить. При локальных воспалениях на коже наоборот показаны ванны с отваром ромашки.
При появлении на коже фолликулитов (воспаление волосяных луковиц), следует обрабатывать их раствором салицилового или камфорного спирта. Обострение проявлений болезни может спровоцировать сильный перегрев организма пациента, поэтому нельзя принимать горячие ванны, посещать сауны или бани, пребывать на солнце продолжительное время.
Использование лечебной косметики
Пациентам с экземой рекомендуется использовать специальную лечебную косметику, которая помогает усиливать барьерные свойства кожного покрова. Подбор лечебной косметики осуществляет врач-косметолог. Специалист подбирает косметику, предназначенную для ухода за сухой и зудящей кожей: различные гели для душа, лосьоны, шампуни, средства для умывания, крема, мази. Ежедневное использование такой косметики снижает риск рецидива экземы.
Лечение сопутствующих болезней
В качестве профилактики нужно вовремя лечить все сопутствующие болезни, которые могут спровоцировать рецидив экземы или обострить ее течение:
- Санация очагов инфекции — совокупность лечебно-профилактических процедур, направленных на общее оздоровление организма пациента и устранение локальных инфекционных очагов. Санация очагов должна производиться независимо от того, проявляется болезнь клиническими симптомами либо нет. При наличии очага хронической инфекции пациенты зачастую жалуются на повышенную температуру тела (37-37,5ºС), плохой аппетит и сон, резкое снижение работоспособности, апатию и быструю утомляемость. В зависимости от места локализации очага дерматолог выбирает наиболее эффективный и подходящий метод санации.
- Дегельминтизация — комплекс лечебно-профилактических манипуляций, которые направлены на уничтожение в организме человека гельминтов (глистов). Подобные мероприятия должны проводиться исключительно по показаниям врача. Для этой цели назначают прием противоглистных средств (антигельминтики) с низкой токсичностью. В результате приема препаратов гельминты выделяются из организма вместе с фекалиями, после чего их обезвреживают 2-3% раствором карбатиона. Контроль за результатами процедуры выполняют путем детального анализа кала на наличие в нем личинок и яиц гельминтов.
- Лечение варикозной болезни показано, если у пациента была диагностирована варикозная экзема. Терапия варикозной болезни осуществляется хирургическими методами. При выраженном течении варикозной болезни нередко прибегают к флебэктомии — удалению варикозно расширенных вен. Иногда обходятся малоинвазивным методом лечения. Например, пациенту может быть назначена лазерная коагуляция варикозных вен, которая предусматривает воздействие лазерного излучения на стенки вен, что впоследствии приводит к нормализации венозного кровотока.
Рациональное питание
Рациональное питание имеет важное значение в профилактике болезни, поскольку способствуют снижению риска появления аллергии, которая провоцирует развитие заболевания. Пациенты должны строго соблюдать диету, так как употребление вредных продуктов может спровоцировать зуд. Прежде всего к подобным продуктам относятся сладости (мед, шоколад, варенье), фрукты (мандарины, апельсины, киви, ананасы), копченые и острые продукты. Если обострение болезни не было спровоцировано определенными продуктами, пациенту все равно рекомендовано соблюдать диету. Желательно вовсе отказаться от маринадов, майонеза и соленья, уменьшить объем жидкости.
Важно и то, каким образом была приготовлена еда, которую будет употреблять больной экземой. Нужно отдавать предпочтение вареной еде и приготовленной на пару. Некоторые врачи считают, что больному экземой нужно соблюдать очень строгую диету, а иногда даже прибегать к голоданию в течение пары дней. Однако доктора советуют ограничивать себя в еде стоит только тем, кто любит разгрузочные дни и относительно легко их переносят.
Что нельзя есть больным экземой?
Во время обострения болезни нужно ограничить себя в помидорах, клубнике, картофеле, красных яблоках, жирной еде, сладостях, хлебобулочных изделиях из очищенных от отрубей и высших сортов муки. Также желательно на время убрать из рациона продукты, которые очень быстро портятся. В периоды обострения стоит полностью отказаться от острой, соленой, копченой пищи, которая приводит к ухудшению состояния. Также не стоит в это время употреблять яйца, молоко, пшеницу, арахисовое масло, арахис, сою, кукурузу, кислые фрукты, еду с пищевыми консервантами и подсластителями, цитрусовые (апельсины, лаймы, лимоны, мандарины, грейпфруты). Полностью нужно отказаться от спиртного, кофе и чая.
Что можно есть больным экземой?
Во время острого обострения болезни врачи рекомендуют употреблять исключительно овощные супы, кисломолочные продукты и каши на воде. Допускается употребление нежирного мяса: курица, индейка и кролик (допустима также баранина в небольших количествах). Во время сильного обострения экземы рекомендовано есть первые вегетарианские блюда или еду, приготовленную на слабом мясном бульоне. Из мясных блюд можно употреблять отварное мясо, тефтели, паровые котлеты, из гарниров — различные каши и овощное рагу. Рыбу нужно есть только речную, свежую, в вареном виде.
Пациентам рекомендовано каждый день есть творог, ряженку, кефир, ацидофилин, простоквашу. Рекомендуется увеличить в рационе процент растительной пищи. Полезными считаются капуста и горох. Полезно ежедневно есть морковь, поскольку в ней содержится много витаминов В1, РР, В9 и каротина. Пациентам, которые помимо экземы страдают гипертонией, рекомендовано употреблять свеклу и фасоль. Полезными продуктами считаются кресс-салат и листовой салат, в которых есть много соли железа и йода, витамин С и каротин.
Стоит включить в рацион репу и брюкву, в которых содержание витамина С в несколько раз превышает его содержание в мандаринах, апельсинах, лимонах. В периоды ремиссии желательно дополнить рацион всевозможными фруктами и овощами (кроме тех, которые провоцируют аллергическую реакцию): облепиха, черноплодная рябина, черная смородина, малина, черника, голубика, орехи, дыни, арбузы, тыква, кабачки. Полезными считаются крыжовник, калина, рябина, клюква, брусника. Однако все эти ягоды нельзя есть в период активного лечения или обострения болезни. Полезными в период ремиссии и лечения экземы считаются крупы: гречка, овсянка, пшено.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!